心停止に対する最初の目標値は心静止の予防(医療者向け)
やるべきこと3選(市民向け)の記事で、心停止傷病者に出会ったら、
① まず、胸骨圧迫をすぐ開始
② 準備ができたら人工呼吸を開始
③ 準備ができて、適用なら除細動実施
の3つが基本!
てとこまでは、分かったにゃ。
あれ?
くろまる君、カンペ見てから話してない?
間違いなくカンペね。
「適用なら除細動」なんて、今まで使ってこなかった言葉使ってるし。
(女性の感は鋭いにゃ。。)
そら先生が言っていた「考える蘇生」について教えてほしいにゃ。
おっけ。
でもその前に、原則をおさらいね。
心肺蘇生においては、市民向けのBLSに、やりたいことの原則が詰まっているの。
なので、市民向けBLSのシンプルな内容を理解して、質の高いBLSができることが第1条件よ。
はいにゃ!
猫の肝に銘じるにゃ。
それが理解できたうえで、次の行動を判断するの。
ちょっと話題を変えるね。
心停止になった人って、どれくらいの確率で蘇生して生存していると思う?
3割くらいかにゃ?
老衰の方もデータでは一部対象になるから、もっと低いと思います。
日本においては、心停止で救急搬送された人のうち、1ヶ月後生存率は7.7パーセント(総務省消防庁 令和元年度版 救急救助の現況)だったわ。
そんなに低いにゃ!?
病院内心停止だとどれくらいなんですか?
アメリカのデータなんだけど、院内で心停止を起こした成人の生存退院率が25.8%(AHA 心肺蘇生と救急心血管治療のためのガイドライン2020)と記載があるね。
日本でのデータは知らないんだけど、ものすごく極端な差はないと、私は思うわ。
さて、その助かった人のうち、どういう人が助かりやすいか。
それが本題よ。
お金持ち、じゃない事を祈るにゃ。
ば~か。
その考え方を知るためには、下記図を見てみて。
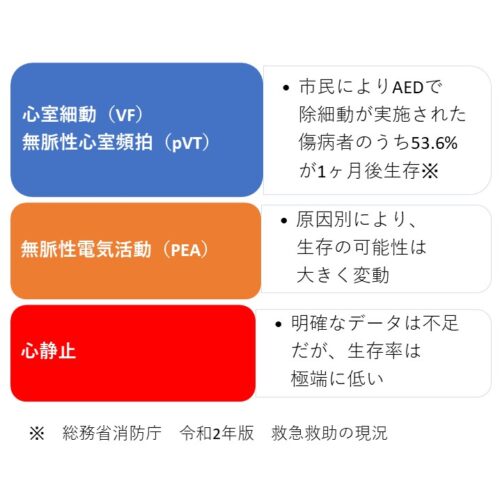
心室細動(VF)、無脈性心室頻拍(pVT)だと、AEDで電気ショックを流した場合で50%以上も、助かってるにゃ!
そうなの。
しかも、この数値は「一般市民」が病院外で実際に助けている数字ね。
病院内で、心停止を起こした瞬間の目撃がある場合は、この数値は跳ね上がるわ。
ちなみに病院外での実例でも、大規模マラソンの救護現場では9割を超える驚異的な生存率を達成しているわね。
それは、
1、マラソンにおける心停止は心室細動(VF)、無脈性心室頻拍(pVT)が多い。
2、大規模マラソンには、目撃できる救護スタッフを多く配置
(筆者がかかわる救護体制だと、80~100m置きに1名配備)
3、3分以内にAEDが到着できる仕組みを作っている
4、それらを機能させるコントロール体制を整えている
事が要因かしら。
AEDは神にゃ。
くろまる、話の流れを読みなさい怒
人員配置と、AEDの配置と、そして何より皆様の判断と行動によって高い生存率が達成できてるってこと!
めぐさん、心室細動(VF)、無脈性心室頻拍(pVT)だったとしたら、胸骨圧迫をしながらも「AED(除細動)が使用できる体制を作る」ことがすごく大きな要素になるってことですね!
次に、無脈性電気活動(PEA)の場合はどうなのか教えてください。
生存率の数値が入っていないのですが、、、
無脈性電気活動(PEA)の場合は、一概に言えないのよ。
そうですよね。先生。
ああ、無理なケースと、比較的助かりやすいケースがあるね。
助かりやすいケースって、どんな事例があると思う?
ケーキがのどに詰まった場合にゃ。
小学校の時、のどに詰まって意識飛んだけど、気が付いたら助かってたにゃ。
(私が背中キックしまくったら、詰まったケーキが取れたのよね。
でも、よい子の皆様はぜったい、マネしないでね♡)
それは、よかった。
喉がつまったってことは、問題は低酸素だね。
低酸素の場合、その原因を除去できて、酸素を与えることに成功したら助かる見込みが見えてくるね。
逆に、助かりずらいケースは?
ケーキで窒息後の、背中の痛みにゃ。
なぜか肩甲骨の付近がずっと痛かったにゃ。
うん。
例えば、背中を強打して、胸の中で大量の出血があったとするね。
そうすると、血管の中で回す血液が胸腔内に漏れ、血液がまわらなくなり、心停止を起こすことがあるんだ。
胸を押しながら、胸の中の出血を止めることは困難だから、非常に厳しいケースのひとつだね。
あ、先生、まじめに返した笑
ということで、無脈性電気活動(PEA)は、心停止の原因を考え、優先順位を判断し、行動すると助かる可能性があるという事ね。
最後に、中々助かりにくいのが心静止よ。
そう。
心電図がフラットラインだと、あ~って思うね。
経験上、やっぱり生存退院までたどり着くのが難しい。
でも心静止から戻ることもあるから、すぐにはあきらめないけどね。
助かる場合の多くは心電図モニター上では心静止に見えるけど、実はまだ、細かく心臓が動いている状態が多いんじゃないかな。
例えば細かい心室細動(VF)がまだ続いていて、質の高い心肺蘇生の実施で、心室細動が元気になって助かるとか。
他にも、心静止から社会復帰まで回復できた事例の論文があるけど、やっぱり数は少ないね。
心静止になってしまったら、そこから先の生存率は相当低いって、ことですね。
という事は、心静止になる前、心臓が動いている心室細動(VF)、無脈性心室頻拍(pVT)、無脈性電気活動(PEA)のうちに、何とかしないと。
そう。
逆の言い方をすると、最初の目標値としては心静止になるのを予防したいんだ。
心静止になったら、多くの場合そこから先は厳しいからね。
病院内だと比較的、心停止になった瞬間か直後には目撃されることが多いよね。
生きている人がいきなり心静止を起こす事は、特殊な状況でない限り考えずらい。
だからまだ心臓は動いていると仮定をするんだ。
その心臓が完全に止まり心静止になると、生存の可能性が見にくくなる。
だからそれを予防することを最優先し、行動を判断する。
ちなみに病院外であっても、心停止の瞬間の目撃があるか、心停止起こしたばかりと想定できる場合は、同じ事だよ。
今は「心静止」でないことに期待値を込め、「心静止」にならないようにするためにはどうすればいいかを考えて判断するんだ。
そのために、「考え」て優先順を判断をしていくという事ね。
その通り。
心電図モニターがあれば、その判断もやりやすいけど、ここでは心電図モニターがない状況を考えてみようか。
例えば、胸部不快感を訴える患者さんが、心電図検査待ちの間に、突然倒れたら何を優先する?
やっぱり、除細動かな。。?
その通り。
このケースであれば、心室細動(VF)又は、無脈性心室頻拍(pVT)の疑いが持てるよな?
そうしたら優先事項は除細動だ。
当然胸骨圧迫や人工呼吸も、可能であれば同時に、実施しなきゃいけない。
除細動を実施する前に、心臓が死んでしまったら意味がないからね。
でも、胸骨圧迫と人工呼吸だけをいくら続けても、いずれ心静止に移行してしまうのも事実だ。
心静止になるのを防止するには、いち早い除細動が必要なんだ。
だから、この記事での夜勤中の事例は、いち早いAEDが必要だったわけにゃ。
お、くろまる君、理解したね。
他にも、
・急に崩れ落ちるように倒れたを目撃した
・子どもが胸にボールが当たった瞬間に倒れた
・スポーツ大会で、競技終了後座って疲れをとっている人が、静かに動かなくなった
・薬剤投与後、他の兆候もなく白目を向いて反応がなくなった
なんてことがあると、心室細動(VF)又は無脈性心室頻拍(pVT)の疑いが強いと考えるの。
心室細動(VF)又は無脈性心室頻拍(pVT)の詳しくは、こっち(準備中)を見てね。
その場合は、可能な限り胸骨圧迫を継続しながら、どうやって除細動ができるかを考えるのよ。
比較的判断が簡単な心室細動(VF)に比べて、難しいのは、無脈性電気活動(PEA)ね。
そう。
無脈性電気活動(PEA)は、その原因が多岐にわたるからね。
どうやったら、判断できると思う?
心停止起こした本人に聞けば、何となくわかるにゃ?
あら。めずらしく的を得ているわね。
ツッコミ待ち120%で構えてたのに。
的を得てるにゃ?
あら、本当よ。
例えば、心停止前から一緒にいたとすれば?
苦しがっているのを見て、本人に話しかけるにゃ。
そう。その情報が大切なんだ。
君が一緒にいなかったとしても、周りからのヒヤリングでわかることがあるかもしれないよね。
この記事の事例を思い出してみようか。
「肋骨骨折で入院中の12歳男の子。
痛みが強いという訴えで、鎮痛剤を投与したら呼吸音が聞こえはじめ、呼吸が速く弱くなり、顔がまだらに赤くなってきたんだ。
しばらく頻脈が継続した後で、急に徐脈に移行し、呼吸音がとぎれとぎれになり、反応がなくなり、脈が触れなくなったとするね。チームがいて、質の高い胸骨圧迫を継続できてるんだけど、次に何を急ぐ?」
だったね。
心停止を起こす前の状況、気になるところを挙げてちょうだい。
呼吸が速いのと、頻脈?
顔は赤いんですよね。
蒼白ならやな感じがするけど、何かしら。
呼吸音て、どんなにゃ?
窒息した時は、声も出せなかったにゃ。
2人とも、いい目のつけ方だね。
ぴぴちゃんの気づきに関しては、別のページで詳しく説明するね。
くろまる君、完全に窒息した時声が出せなかったよね?
声が出せなくて、やばかったにゃ。
隣にいたピピちゃんは「イケメン侍育成ゲーム」に夢中で、全然気が付いてくれなかったにゃ。
何をやってもダメな日焼けなキャラがいて、ちょっと目が離せなかっただけよ。
ば~か。
ちなみに、中途半端に息ができたとしたら、どんな声が出るかな?
しゃがれた声かにゃ?
そう、
狭い通り道を空気が出入りするから、そこが震えて雑音が出るんだ。
だから、呼吸音が聞こえるってことは、喉が閉まっている可能性があるんだよ。
仮にそれが原因で、呼吸ができなくて心停止になったとしたら、何が優先?
わかるにゃ。
窒息した時は、とにかく空気が欲しかったにゃ。
だから、空気をあげたいにゃ。
そういう事だね。
ただ、前にも言ったけど、「呼吸不全に違いない」という考えは危険。
多方面から、傷病者を評価しなければいけないことを前提に、、。
この事例の子、可能性のひとつとして、呼吸不全による低酸素が疑われるってことだね。
仮に喉が詰まって低酸素だったとしたら、いくら胸骨圧迫をしてもいずれ心静止に移行するよね。
問題点は酸素が体に入っていかないこと。
当然AEDも、酸素は体に取り入れてくれない。
とすると、この子が心静止になることを止めるためには、、、
早いタイミングでの人工呼吸にゃ!
この子、きっと空気を欲しているにゃ。
そういう事だね。
バックバルブマスクでの人工呼吸、準酸素投与、それで無理なら挿管などを考える。
質の高い胸骨圧迫を継続しながら試して、判断を繰り返すんだ。
分かったにゃ。
呼吸が原因で、心停止になった可能背があるなら、胸骨圧迫に加えて、人工呼吸を急ぐと行くことにゃ。
別件で、輸液の話もあったけど、それは何にゃ?
うん。
多方面から考えると、呼吸以外が原因で心停止を起こした可能性も見えてくるんだ。
さっきのぴぴちゃんの、呼吸数や脈拍数などの気づきとリンクするね。
詳細はまた、別の会に解説するよ。
は~い。
医療者としては、まず心静止を予防できるよう、優先順位を考えて質の高いBLSをめざす。
そして、質の高いBLSが継続できるのであれば、次につなげれる策を考えるという事が、今回の結論ですね。
ということで、医療者にとって必要な「考える蘇生」、少し見えてきたかしら。
はいにゃ!
はーい